Почему корь до сих пор с нами
Двадцать третьего марта 2023 года прошел вебинар «Корь: успехи и проблемы элиминации». Исследователи, врачи, эпидемиологи поговорили о диагностике кори, вакцинации и ревакцинации, о причинах недавних вспышек и о том, что со всем этим делать.
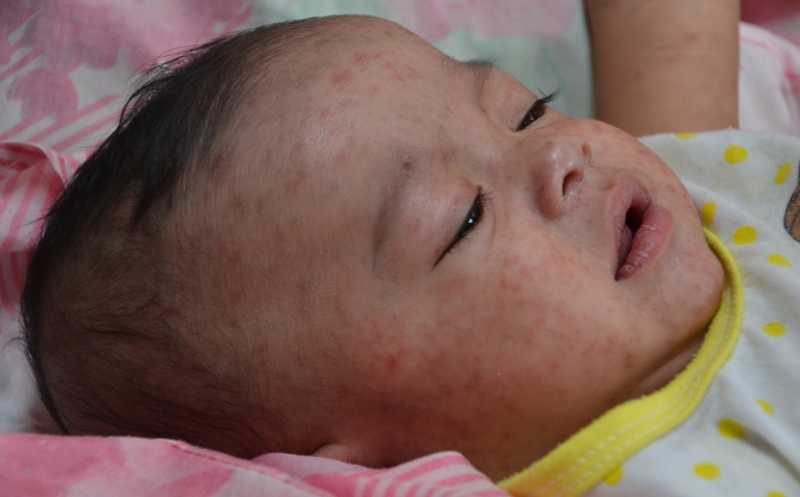
Public Domain | wikimedia.org
Модератор Георгий Игнатьев в начале вебинара «подвесил» вопрос о том, почему сегодня при хорошем охвате вакцинацией и качественных средствах диагностики вирус кори по-прежнему с нами.
Первой выступила Анна Ноздрачёва из НИЦ эпидемиологии и микробиологии имени Н.Ф. Гамалеи с докладом о современной эпидемиологии кори. Доклад она начала со статистики: в начале 2000-х годов значительно снизилось количество заболеваний — если раньше болели тысячи человек на 100 тысяч населения, то теперь заболеваемость упала до 2-3 человек на 1000 населения. Но с 2010 года ситуация по кори во всем мире стала неустойчивой, спады чередовались с подъемами, и в 2017–2019 годах по всему миру наблюдался рост заболеваемости. Наибольший вклад в него внесли страны Африки, Ближнего Востока и Европейского региона. К 2020 году на фоне пандемии коронавируса и ограничительных мероприятий заболеваемость корью стала вновь снижаться.
Но исследователи отмечали, что это благополучие во многом мнимое. В 2021 году источники инфекции сохранялись в Африке и на Ближнем Востоке, и как только в 2022 ограничительные мероприятия стали более локальными, корь снова стала распространяться по всему миру.
Ноздрачева с коллегами проанализировали статистику заражений и вакцинаций разных стран мира за последние годы, чтобы сопоставить охват вакцинацией и уровень заболеваемости. К удивлению исследователей, никакой корреляции не было. Например, в США, где охват был не самым высоким (первую дозу получило 91,7% населения, а вторую — 87,5%), заболеваемость была одной из самых низких — 0,39 случаев на 1000. А в странах постсоветского пространства, где охват вакцинацией превысил 98%, заболеваемость была высокой и очень высокой — от 2.1 человека на 1000 до 71,8 человек на 1000. Однако непривитых заболевших было больше, чем привитых. Согласно данным за 2019–2020 для разных стран, в некоторых регионах самая высокая заболеваемость наблюдается среди детей до 10 лет, хотя именно их должна защищать первая вакцина, которую они получают в год.
Дальше докладчица говорила о ситуации с корью в России. До 2019 года заболеваемость росла, в 2019-м достигла максимума и затем снизилась. При этом охват населения вакцинацией был все это время очень высоким — для второй вакцины, которую ставят во взрослом возрасте, это 96% и выше с 2013 года. Тем не менее ретроспективный эпидемиологический анализ показал, что Россия эпидемически неблагополучный регион в плане кори. Заболеваемость растет на фоне высокого охвата вакцинацией, растет среди детей, увеличивается число очагов инфекции, а также число документально привитых среди заболевших корью медицинских работников. В 2023 году произошло несколько масштабных вспышек кори, самая крупная была в Новосибирской области, там заболели 95 человек — 65 взрослых и 30 детей. Источником стали непривитые люди, приехавшие из отпуска в Таиланде. Из 40 человек в эпидемическом очаге по месту жительства привиты были только 19. Такая ситуация возникла прежде всего из-за отказов родителей прививать детей. В итоге Роспотребнадзор объявил о начале с 3 апреля подчищающей иммунизации — вакцинации непривитых и однократно привитых, а также не болевших корью взрослых и детей.
Ноздрачева с коллегами провели серологическое исследование разных возрастных групп, чтобы выяснить, есть ли у них антитела к вирусу кори. Доля серопозитивных в разных возрастных группах была около 75%, и 61,5% среди детей. Среди медицинских работников она выше — около 93%. При этом людей с иммунитетом было больше в возрастной группе старше 40. Заболеваемость в старших возрастных группах оказалась значительно ниже, больше всего болели дети.
Чтобы выяснить, почему заболеваемость и доля серонегативных лиц среди молодого населения растут, ученые создали базу данных по результатам санитарно-эпидемиологических расследований случаев кори и выяснили, что фактический охват населения вакцинами ниже, чем заявленные статистические данные. Доля иммунных к вирусу кори лиц меньше, чем охват плановой вакцинацией среди людей до 30-39 лет.
Впервые удалось оценить результаты противоэпидемической работы в очагах: охват экстренной вакцинацией среди детей был около 26%, а среди взрослых — 40%. Отказов от прививки было 69,8% среди детей до двух лет и 42,3% среди взрослых 20-35 лет.
Данные ВОЗ тоже говорят о том, что охват вакцинацией по всему миру снижен. До пандемии он составлял 84%, но сама пандемия и ограничительные мероприятия снизили охват: люди не ходили лишний раз в поликлиники, где-то были проблемы с доставкой вакцин, а силы самих медучреждений были брошены на борьбу с коронавирусом.
Анна Ноздрачева отметила, что корь — очень высококонтагиозная инфекция, и уровень популяционного иммунитета должен составлять около 95%. Его снижение всего на 5% приводит к увеличению заболеваемости среди детей в 3 раза.
В конце докладчица перечислила практические рекомендации для повышения охвата: контроль вакцинации среди детей, подчищающая вакцинация, четкое определение перечня медицинских отводов от вакцинации и создание электронного прививочного паспорта. Анна также привела в пример австралийский опыт борьбы с антивакцинальным лобби. Там тоже были вспышки инфекции, и правительство стало лишать пособий по нетрудоспособности тех, кто заболел корью, потому что люди были обязаны привиться от нее планово. Противники вакцинации были недовольны, но это помогло. Мера действует по сей день.
Михаил Костинов из НИИ вакцин и сывороток имени И.М. Сеченова поставил важный вопрос: нужна ли третья вакцинация против кори? В 1968 году началась массовая однократная вакцинация детей с 12 месяцев и других слоев населения. В 1987 году началась ревакцинация детей с 6 лет и взрослых, но тогда она была рекомендована только людям без иммунитета к кори. И только в 1997 году началась массовая ревакцинация детей старше 6 лет. Архивные данные Минздрава показали ту же картину: до 1998 года ревакцинацией было охвачено менее 50%, и только в 1998 доля ревакцинированных детей выросла до 73.9% и стала расти — к 2003 году она выросла до 95,6%, а к 2007 году — до 97% и держалась на этом уровне до 2017-го.
В 2018 году Костинов с коллегами оценили иммунитет к кори среди персонала крупного медицинского учреждения. Доля серопозитивных лиц составила 85%, остальные 15% были серонегативными. Для того, чтобы популяционный иммунитет поддерживался, доля серонегативных лиц не должна превышать 7%. И снова, как и в исследовании, о котором говорилось в предыдущем докладе, охват вакцинацией на бумаге оказался выше, чем на самом деле.
Анализ результатов других исследований противокоревого иммунитета у медицинских работников в различных регионах РФ показал, что доля серонегативных лиц среди них может достигать 36% (данные за 2016 год). Другими словами, врачи оказались небезопасны для пациентов и окружающих. Среди молодых людей 19–23 лет процент серонегативных был особенно высоким — до 38%. И только среди людей старше 50 лет было достаточное количество людей с иммунитетом.
Далее Костинов привел данные статистики, согласно которым среди детей в 2001-2005 годах 94% были ревакцинированы. При этом в 2018 году среди людей 18-23 лет (это должны быть те самые дети) доля серопозитивных составила всего 61%. По мнению докладчика, две дозы вакцины вызывают непрочный иммунный ответ, который не сохраняется в течение жизни.
Также исследователи выявили половые различия в поствакцинальном иммунитете: у женщин от 40 до 50 лет антител IgG меньше, чем у мужчин того же возраста. Доля серонегативных женщин этого возраста может быть даже вдвое выше, чем доля мужчин. А вот после 55 лет ситуация обратная. Костинов рассказал о результатах их исследования иммунитета рожениц разных возрастов в 2015 году. Доля серонегативных была ниже всего среди женщин от 16 до 20 лет — 10.3%, среди рожениц 21-25 лет — 19.2% и самая высокая доля — 25% — была среди женщин от 26 до 35 лет. Женщин от 36 до 43 лет без иммунитета было только 11,8%. При этом в Европе рожениц без антител намного меньше — 1,5% в Испании, 4,2% — во Франции.
В связи с этим Костинов вывел группы риска по серонегативности к вирусу кори: это женщины от 26 до 35 лет и их новорожденные, а также новорожденные женщин с фетоплацентарной недостаточностью и внутриутробными инфекциями во время беременности (все это мешает миграции антител от матери к плоду). Он предлагает женщинам прививаться во время подготовки к беременности или сразу после родов, а также вакцинировать детей раньше — до года, в 8–9 месяцев.
Докладчик отметил, что на формирование иммунитета после вакцинации влияет множество факторов. Например, часто болеющие ОРВИ дети вырабатывают не такой высокий иммунитет — спустя год после вакцинации доля серонегативных среди них может достигать 30%.
В то же время противопоказаний к вакцинации меньше, чем принято считать. Среди них тяжелые формы аллергии на аминогликозиды (но не аллергии в целом), первичные иммунодефицитные состояния, сильная реакция и беременность. Среди ложных противопоказаний Михаил отметил эпилепсию, врожденные пороки развития, астму, экзему, дисбактериоз, имунносупрессивную терапию, системные заболевания соединительной ткани. Патологии делают организм уязвимее, и это скорее дополнительный повод привиться.
Костинов заключил, что иммунитет к кори может снижаться с течением времени, и иммунокомпроментированные лица должны прививаться 1–2 раза независимо от ранее перенесенной инфекции, прежних прививок и уровня антител. По его мнению, третья доза может быть необходима, и ставить ее можно, например, в старших классах школы — планово и массово.
Затем Яна Еремушкина, доцент кафедры инфекционных болезней и эпидемиологии МГМСУ имени А. И. Евдокимова, рассказывала о том, как клиницисту диагностировать корь и отличать ее от краснухи и других заболеваний. Корь бывает типичной и атипичной, легкой или тяжелой, течение может быть гладким или негладким. В последнее время нередко встречается атипичная митигированная форма кори у привитых ранее людей, но утративших иммунитет. Для такого течения характерны легкие катаральные явления, невысокая или нормальная температура, сыпь небольшая и неяркая. Еще бывает тяжелая гипертоксическая форма кори, при которой температура, наоборот, очень высокая, наблюдаются токсикоз, острая сердечно-сосудистая недостаточность и явления менингоэнцефалита.
Среди осложнений чаще всего встречаются бронхиты, пневмонии, ложный круп, тяжелые конъюнктивиты, кератиты, отиты, синуситы. Вирус кори угнетает иммунитет, поэтому осложнения нередки. Однако иммуносупрессия вызывает ремиссии других патологий, и раньше этим даже пользовались. В 20–30 годы XX века врачи заметили, что у больных нефритом детей, которые переболели корью, наступала ремиссия основного заболевания. И когда в отделениях кто-то заболевал, детям специально позволяли заразиться корью. Теперь так уже не делают.
На фоне типичного течения кори у больных возникают общемозговые симптомы — от резкой головной боли до менингиальных знаков — ригидности затылочных мышц, положительных симптомов Кернига, Брудзинского. Также было отмечено, что чем раньше у заболевших возникает менингеальная симптоматика, тем тяжелее будет протекать заболевание. Яна Еремушкина рассказала о случае двух больных корью женщин, у которых развился менингоэнцефалит, на который указали только измененные поведенческие реакции — симптоматика была неявной. Одна из госпитализированных пациенток занималась аэробикой в обнаженном виде, другая засовывала голову в тумбочку, когда раскладывала белье.
Под наблюдением Еремушкиной и ее коллег в КИБ №2, в Москве с 2004 до 2014 года находился 101 больной корью, среди них 55% женщин, 57%— люди от 20 до 29 лет и еще 34% — лица от 30 до 39 лет, остальные — старше либо дети. Большую часть случаев диагностировали верно еще до госпитализации, но 15 человек поступили с предварительным диагнозом «краснуха». Важна, таким образом, дифференциальная диагностика кори и краснухи — особенно в катаральном (начальном) периоде, до появления характерных высыпаний. В этот период у большинства зараженных корью наблюдается бурная катаральная реакция — конъюнктивит, ларингит, ринит, трахеит, светобоязнь. Для краснухи характерна более мягкая клиническая картина. Также в катаральном периоде при кори нередки сильная интоксикация и пятна Коплика – Филатова – Бельского — белесоватые пятна на слизистой щек и десен, похожие на налет, который нельзя снять. Причем не всегда это белесый налет, иногда это шероховатые покраснения — остаточное явление. Кроме того, для кори характерна грубая папулезная сыпь, которая обычно появляется на лице и в течение 2-3 дней спускается ниже, в отличие от краснухи с негрубой сыпью, которая распространяется по всему телу довольно быстро — обычно в течение дня. И при краснухе увеличиваются лимфоузлы на шее и затылке.
У 16% пациентов, за которыми наблюдала Яна Еремушкина с коллегами, при тяжелом течении кори наблюдалась диарея, рвота — у 6%, пятна Коплика – Филатова – Бельского были у большинства — в 83% случаев. В одном случае имелись язвенные поражения полости рта. У трети пациентов был бронхит и альвеолит, то есть на фоне кори возможна ошибочная гипердиагностика пневмоний. У 5% сыпь появлялась не поэтапно сверху вниз, а сначала на животе, руках или ногах, а потом распространялась по всему телу.
Опытный клиницист, полагает докладчица, скорее всего, отличит корь от других заболеваний на основе клинических проявлений, до результатов анализов.
Эдуард Аглетдинов, заместитель генерального директора по научной работе компании «Вектор-Бест», рассказал о динамическом контроле поствакцинального иммунитета к кори и краснухе на примере коллектива их предприятии и коллективов других учреждений. (Посмотреть презентацию в pdf.) В 2022 году исследователи из «Вектор-Бест» проверили поствакцинальный статус сотрудников (более 700 человек) по разным инфекциям. Так, среди привитых от оспы 54% утратили гуморальный иммунитет (о клеточном сведений нет). У 24% из тех, кто ранее был вакцинирован против кори, антитела не сохранились — этим сотрудникам рекомендовали ревакцинацию.
В январе 2023 года в «Вектор-Бест» обратились сотрудники медицинского учреждения с просьбой проверить их статус вакцинации против кори. Среди 105 обследованных серонегативных оказалось 11, все они привились и наблюдали свой иммунный статус через месяц — антител у 10 человек было достаточно, а у одного их было не очень много, его продолжат наблюдать. Еще одно медицинское учреждение обратилось в январе с той же просьбой, и сотрудников без иммунитета к кори также привили. Спустя два месяца у 8 из 9 человек был устойчивый иммунитет.
Следующая часть доклада была посвящена краснухе. Эдуард Аглетдинов показал результаты исследования иммунитета к краснухе среди коллектива «Вектор-Бест»: около 8% вообще не имели антител, а у 7% их было недостаточно. При этом чем старше был человек, тем крепче был его иммунитет — по аналогии с корью. Аглетдинов также напомнил о TORCH-инфекциях (токсоплазма, краснуха, цитомегаловирус, герпес), которые передаются внутриутробно и угрожают здоровью плода. Краснуха среди патогенов TORCH-комплекса обладает одним из самых высоких тератогенных эффектов и легко проникает через плаценту. И хотя с помощью ПЦР-диагностики РНК вируса из носоглотки можно определить еще за три недели до появления симптомов, в инкубационном периоде, тестировать всех женщин или даже всех беременных женщин не представляется возможным. Было бы лучше, если бы данные об иммунологическом и вакцинальном статусе людей собирались массово (например, в школах) и были доступны.
Для определения иммунитета к краснухе у «Вектор-Бест» есть тест-системы для определения антител «ВектоРубелла-IgG», «ВектоРубелла-IgM» и «ВектоРубелла-IgG—авидность», которая оценивает качество антител IgG. Индекс авидности говорит о том, как давно произошло инфицирование. Если он меньше 50, то заражение случилось меньше трех месяцев назад, если от 50 до 70, то 3–5 месяцев назад, если больше 70, то более 5 месяцев назад. В свою очередь, анализ только на IgM может быть ложноположительным, например, при наличии в крови ревматоидного фактора или в ответ на инфицирование парвовирусом B19. Вместе эти анализы могут помочь беременным женщинам, которые заразились краснухой, решить, нужно ли прерывать беременность (поскольку риск для ребенка зависит от того, когда заразилась женщина).
Затем Аглетдинов перечислил нерешенные или нерешаемые вопросы вакцинологии. Помимо того, что охват вакцинацией снизился в последние годы из-за пандемии, положение осложняют миграционные потоки из стран, где дела с вакцинацией обстоят еще хуже, а также проблемы с определением качества антител. Для того, чтобы создавать количественные тесты, нужен международный стандарт, а пока что во многих тестах используются разные единицы измерения и их результаты сложно сравнивать между собой. Отдельная проблема — оценка клеточного иммунитета, отметил докладчик.
После доклада у Аглетдинова спросили, исследуют ли они авидность антител к кори. Он сказал, что в лаборатории они пробовали это делать, и такой набор разработать можно, но необходимости он не видит — в случае с краснухой сроки инфицирования очень важны, с корью не так. Однако для оценки поствакцинального иммунитета это могло быть полезным.
Завершала вебинар Анастасия Носова из Центра стратегического планирования и управления медико-биологическими рисками здоровью ФМБА России. Она говорила о диагностике кори с помощью ПЦР в реальном времени и ИФА на определение антител IgM.
Иммуноферментный анализ применяется чаще всего, причем наборы реагентов бывают двух форматов: основанные на непрямом методе и на методе двойного сэндвича; последние обладают более высокой чувствительностью и специфичностью. Преимущества ИФА — невысокая стоимость, не нужно дорогое оборудование, анализ делается быстро. Однако на ранних этапах болезни — в первые три дня после появления сыпи — можно получить ложноотрицательные результаты, потому что IgM накапливаются постепенно и достигают максимума только на 7–10-й день. Поэтому ПЦР в реальном времени лучше подходит для диагностики кори на ранних стадиях — с его помощью вирус можно обнаружить еще за несколько дней до появления сыпи. Кроме того, ПЦР-анализ позволяет одновременно выявлять несколько патогенов, если это необходимо. Для анализа подходят различные типы образцов — секрет носоглотки, слюна, моча, сыворотка и цельная кровь, — но следует иметь в виду, что в ходе заболевания вирусная нагрузка в разных биологических жидкостях изменяется по-разному. Лучше всего использовать мазки из носа и ротоглотки.
В двух китайских исследованиях сравнивались методы диагностики кори. Одно из них показало, что в первые три дня диагностическая чувствительность ПЦР достигала 94%, а ИФА — только 56%. Но с 4-го по 28-й день чувствительность ИФА выросла до 88%. Во втором исследовании было показано, что случаи кори без сыпи лучше диагностируются с помощью ПЦР, но еще эффективнее — использовать одновременно и ПЦР, и ИФА.
Затем Носова рассказала об имеющихся на рынке наборах реагентов для обоих исследований. Наборы для ИФА представлены широко и в разных форматах, а для ПЦР, несмотря на то, что наборов создано много, в РФ зарегистрирован только один — «АмплиТест Корь». Он позволяет выявлять РНК вируса кори в мазках из носа и ротоглотки и рассчитан на проведение 50 определений; аналитическая чувствительность — 103 ГЭ/мл, аналитическая специфичность — 100%.
В 2014 году в клинических рекомендациях по эпидемиологическому надзору за корью в Китае ПЦР был рекомендован как дополнительный метод к рутинному ИФА. В российских рекомендациях ПЦР предлагают применять только для определения генотипа возбудителя. В связи с этим Анастасия отмечает, что необходимо обновить протокол диагностики кори и включить в него ПЦР, расширив его применение до подтверждения диагноза, результатов ИФА и тестирования контактных лиц.
Докладчицу спросили, насколько специфичны ПЦР наборы российского производства, сколько генотипов они определяют. Носова ответила, что во время подбора праймеров используются нуклеотидные последовательности всех генотипов, поэтому тест-системы захватывают все генотипы вируса кори. Но упор во время проверки специфичности делается на самые распространенные в регионе генотипы — D8 и B3.
Информация об участниках
МОДЕРАТОР: Игнатьев Георгий Михайлович, д.м.н., профессор, вирусолог
Ноздрачёва Анна Валерьевна, к.м.н., научный сотрудник отдела эпидемиологии ФГБУ «НИЦЭМ им. Н.Ф. Гамалеи» Минздрава России
Ерёмушкина Яна Маратовна, к.м.н., доцент; кафедра инфекционных болезней и эпидемиологии ГБОУ ВПО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Минздрава России
Костинов Михаил Петрович, д.м.н., профессор, заведующий лабораторией вакцинопрофилактики и иммунотерапии аллергических заболеваний ФГБНУ «Научно-исследовательский институт вакцин и сывороток им. И.И. Мечникова», ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России
Аглетдинов Эдуард Феликсович, д.м.н., заместитель генерального директора по научной работе «Вектор-Бест»
Носова Анастасия Олеговна, научный сотрудник ФГБУ «ЦСП» ФМБА России


 Меню
Меню





 Все темы
Все темы




 0
0